泌尿系统属管状 触诊难发现 4大内窥镜诊治好帮手
医句话:
对泌尿科医生而言,不同的内窥镜技术(endoscopy)扮演着不同的角色,通过不同内窥镜的辅助,医护人员得以完成接近90%的工作,剩下的10%则须借助其他仪器如电脑断层扫描及患者所出现的症状等来进行诊断。
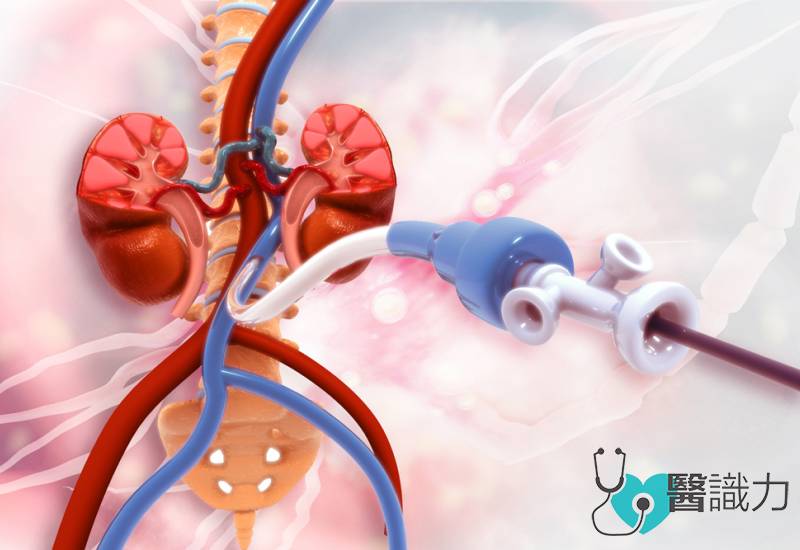
内窥镜之所以如此重要,皆因在泌尿科所诊断及治疗的器官如肾脏、膀胱、输尿管及前列腺等是属于管状型,通过触诊很难发现有症状,就算进行扫描也很难察觉到,甚至肿块不大的话也看不见,因此内窥镜就是解决问题的关键所在。
“内窥镜的发现可追溯至19世纪初,当时一名负责解剖遗体的法医在清洗显微镜片时,在偶然之下拿起镜片望向窗外,结果发现对面的建筑物如此接近,于是他就萌生一个想法,为何不把镜片透过管子看体内呢?于是在搭配了镜片、小管子加上蜡烛光,内窥镜的‘老祖宗’就这样诞生了。而早期的内窥镜主要是用在动物检查,并非用在人体,也直到当时一名医生突然醒悟,为何不能把它用在人体呢?于是就进行研发,最终用在人体的医用内窥镜在1871年正式诞生。
内窥镜技术 早过CT X光
其实相比电脑断层扫描(CT scan)或X光等,内窥镜技术(endoscopy)更早,尤其是膀胱镜(cystoscopy-bladder endoscopy),至于用在肠胃科上的肠镜则到了20世纪初才诞生;在这之前,由于卫生条件差加上落后,当人生病后去见所谓的医生,也就是一代传一代传授所谓医学知识的师傅,靠的就是师傅过往的治疗经验,只要他认为须开刀就直接开刀了,也因此在那时的死亡率相当高。
庆幸的是在迈入20世纪后,科技在进步的同时,医用内窥镜技术也不断改进及创新,并且也发展出不同类型的内窥镜技术,它犹如一个大家庭,除了可用于诊断也可用于手术治疗的不同内窥镜,也包括微创手术(minimally invasive surgery & keyhole surgery)以及腹腔镜等。
而截至目前,内窥镜主要有4大类,包括上述提及的膀胱镜、输尿管镜(urethroscopy-urethral endoscopy),还有肾镜(nephroscopy-renal endoscopy)及前列腺镜(prostateoscopy-prostate endoscopy),主要是用在肾结石、肾肿瘤、前列腺肿大及输尿管结石等。不过用于检查及治疗仍有不同,以膀胱镜为例,若仅用于筛检,导管的镜头会较小(直径7毫米),但若是用来治疗的话,导管镜头就须至少9毫米以上,目的是要把更多功能纳入比如水流、导电或打入气体二氧化碳等,其中水流的目的是要在治疗时营造一个卫生环境,通过水把血及碎石冲干净让镜头照得更清晰。
膀胱镜使用广泛 解除疑难杂症
无论在政府或私人医院,内窥镜都是泌尿科最为重要的‘帮手’,不过在使用的选择上却有所不同。在私人医院,患者通常是已有明显症状,包括输尿管有结石疼痛才主动求医的,很多时候已不仅是检查也须治疗,所以更常用是输尿管镜(urethroscopy)。具体操作方式是患者须先麻醉,然后再把有灯源及镜头的导管从尿道进入膀胱,之后再通过水流让从肾脏到膀胱的两条输尿管‘膨胀’现身,再进入输尿管检查或治疗等。须注意的是,一般上进行内窥镜筛检时甚少出血,除了用于男性的前列腺镜则可能会因摩擦,或在操作时不慎弄伤,不过若是有肿瘤或在治疗的话,那也会有出血现象。
除了输尿管镜,私人医院另一常用的内窥镜就是膀胱镜(cystoscopy),皆因它可以检查很多的潜在问题,比如持续性的细菌感染或尿道发炎等,而它的导管直径会比输尿管镜稍大。
而政府医院则不同,由于膀胱镜的功能更全面,适合普罗大众的疑难杂症,因此使用会更广泛。
未必须全麻 视情况而定
进行内窥镜检查是否一定要全身麻醉呢?非也,全身麻醉有一定的风险,而一些检查如膀胱镜的检查只需2分钟,没必要全身麻醉。不过,若是肾镜检查则须全身麻醉,至于输尿管镜需时15分钟,必须全身或半身麻醉,主要是考量到导管的材质是光纤(fiber optic),若接受检查的患者无法配合且挣扎,那导管有可能会被折弯或折断。
膀胱镜及前列腺镜一般上局部麻醉即可。女性尿道较短(4公分),甚少会有不适,而男性尿道较长及呈弯曲状,因此当导管进入后多数会申诉不舒服,局部或半身麻醉是有必要的。医生会视患者的具体情况决定采取哪一种麻醉方式。
以局部麻醉为例,患者的反应是在完成检查后感觉尿道有辣疼或麻痺,且2小时后会有排尿阵痛;若对麻醉药过敏,那可能会出现红疹,否则一般不会有大问题;对于全身麻醉的患者,一般上在之后的6至8小时会申诉作呕、头痛及嗜睡,同时在之后的两天可能会有些健忘,但过后就无大碍了。然而,长者特别是已有初期失智症则须加倍谨慎,皆因全身麻醉后可能会导致原有的失智症恶化。
局麻无须禁食
那进行内窥镜之前是否须禁食呢?如果局部麻醉是无须禁食,但半身或全身麻醉就须禁食6小时,避免发生食物呛入肺部造成发炎。至于药物方面,若只是进行诊断的话,清血药可不必停,甚至须进行逆行性肾脏内窥镜手术(Retrograde Intra Renal Surgery,RIRS)亦没问题。
但若是须用上肾肿瘤切除、前列腺切除术(TURP)或前列腺气囊热塑术(TUBT)就必须停清血药;再来,若是有吃控血糖药物也必须停药,控高血压药物则须继续服用,麻醉科医生必须在这之前详细了解患者的服药状况及告知哪些药须停用等。

泌尿外科顾问
肾肿瘤须用腹腔镜切除
如今的内窥镜具备诊断及手术治疗的功效,比如在进行膀胱镜诊断时若发现有肿瘤,可以视情况把部分肿瘤切除,不过肾肿瘤无法用内窥镜进行,必须用微创手术(腹腔镜)切除。过去,要诊断肾脏是否有肿瘤可从3方面来诊断,第一是否有便血、第二是否有肚痛及第三腹部是否有肿块,假如符合这3个因素,那很大可能就是肾肿瘤需切除。但随着CT扫描的普及,让肾肿瘤的大小无所遁形,只要肾肿瘤没超出既定大小,就可采取微创部分切方式保肾。
采取内窥镜检查或治疗时会有哪些风险须注意呢?第一种是细菌感染,除了常见的尿道感染,呼吸道外肺结核也有可能,但这类情况通常是患者已有肺结核或有接触到肺结核患者。第二种则是出血,包括输尿管受损或撕裂所造成,严重的话甚至会影响肾功能。
2做法防碎石卡输尿管
如今随着科技不断进步,泌尿科医生在使用内窥镜处理肾结石有不同的选择,其中包括经皮肾镜碎石术(Percutaneous Nephroscope Lithotripsy,PCNL)及之前提及的逆行性肾脏内窥镜手术(RIRS),两者的差别是后者出血较少,所以使用较多,但若患者的肾结石超过2公分,那只须半小时即可完成的PCNL无疑更为合适。
为了防止在进行内窥镜手术时出现碎石卡在输尿管,我的做法是在进行肾结石碎石前,先用一块较大的碎石把连接的输尿管‘堵塞’,之后再进行其他击碎,最后才把这块碎石击碎,通过尿液把已成粉末的碎石排出体外。另一种做法是,在碎石时通过导管把水‘灌入’,通过水流防止碎石卡在输尿管。
碎石后多喝水运动
肾结石手术后须注意什么?不管患者选择哪一类碎石手术,我都会建议在出院后多喝水及多运动,这是因为多喝水可让更多碎石排出体外,运动则有助于肾脏晃动使更多碎石排出,尤其是游泳,若不谙水性的话,多走动亦可。
不是吧?才动手术就要多运动?
其实内窥镜技术的优势是患者在术后甚少感到疼痛,以输尿管镜为例,只有在碎石阻塞造成肿胀才会痛,否则哪怕被拉扯也不会产生痛楚,因此我会鼓励患者多运动特别是浮在水面游泳。再来,若曾有肾结石且进行了手术,一般大马人的肾结石成分是钙质或尿酸,因此我会提醒患者减少钙质摄取量,少吃奶制品或过分摄取钙补充剂,同时也要减少食用高嘌呤食物,如啤酒、红肉及海鲜等。
结石的形成其实就是水和盐分的平衡,试想想一勺海水放在烈日下暴晒,那就只剩下盐分,而结石的形成也是如此,要么减少高嘌呤食物的摄取量,不然就多喝水,这样就能减少结石的可能性。
内窥镜检验是否可在当天就知晓结果呢?是的,若是局部麻醉如膀胱镜或前列腺镜,甚至可在进行时就知道检验结果,只是很多时候患者并不了解情况。
在过去,确实有些患者因听信谣言或对内窥镜不了解,所以一旦医生告知须进行内窥镜检验时,他们都感到恐惧而拒绝,哪怕医生多番讲解后仍不愿接受。在这样的情况下,能做的就是为患者安排做CT扫描或磁力共振造影(MRI),以及相关的尿检及血检,同时必须向患者解释清楚,并嘱咐在3个月及6个月须回来复诊检查,以免错失发现肿瘤的可能性。
检验后须切除 保险可索偿
内窥镜是否获保险承担呢?根据现有的保险政策,假如只是检验,患者须自费,但若是检验后发现有其他危险如肿瘤须切除等,那就能获得保险承担。按照目前在私人医院的价格,内窥镜的检验价格介于2000至1万5000令吉,不同检验有不同价格。
最后要给予公众的劝告是,如今内窥镜技术已非常成熟及先进,并对及早发现各种泌尿科顽疾都很有效,我的建议是,若发现自己或家人尿有血丝、经常出现尿道感染、家人曾有泌尿科癌症(如膀胱癌、前列腺癌等)、之前肾结石且感到疼痛,最好早日咨询医生进行检验,须注意的是,经常性尿道感染也是肾结石的症状之一,不可轻视它的存在。”
温馨提醒:文章与广告内提及产品、服务及个案仅供参考,不能作为看诊依据,须以医生的意见为主。










评论