职场压力易引发胃肠病·改变生活即可不药而愈
在人体五脏六腑中,胃是一个最能反映功能的器官,无论是太饿或太饱,胃都会以最直接的方式告诉我们,提醒我们三餐要正常及准时的重要性。
然而,我们不知道的是,胃其实也是一个压力量度器,当无形的生活压力、工作压力或环境压力倾注而入时,我们的胃也会马上做出反应,胃痛、胃炎、胃液倒流等马上显现,这不是靠吃胃药就可以排除。解除或与压力和平共处,才是解决这些肠胃问题的根本之道。
尤其是职场压力,无形、无色、无味,患者可能根本不知道自己的肠胃病是因为工作压力所引起,一味的吃胃药来止痛,甚至最后变成长期性药物依赖,殊不知只要改变稍作改变,胃病就会不药而愈。
吉隆坡中央医院内科专科医生巴勒斯表示,职场压力是一种无形的病,每个人的病因都不尽相同,除了所处的位置与工作性质外,甚至连居住的环境都会构成压力。
他举例,在新加坡与香港,人们面对环境与人口的压力,而马来西亚这两方面的压力虽然没有这么大,但也不代表没有,只是程度大小而已。
他认为,亚洲国家人民最大的压力来源,是工作文化,自我鞭策很严格,时刻要为未来长远做好规划、买屋置业保值等,给自己制造了沉重负担,压力也随之而来。
近年来因为职场压力而引发肠胃问题的病人越来越多,无论是低下收入群担忧日益高涨的生活费,高收入群却想着如何赚更多的钱,都是一种职场压力,促使我们要更卖力工作。
职场压力的征兆是什么?
他说:“职场压力普遍的征兆是高血压、胃病,即使吃得很少,也会有胃气胀问题。但是在诊断的时候,单看表面征兆,是难以准确判断是生理上的问题,还是工作压力导致,因此在问诊时我必须了解他们的背景、工作性质以及饮食习惯。”
尽管科技的发达,通讯的便利会拉近人与人的距离,但巴勒斯却觉得,当通讯越便利,人的压力会更大,全天候都保持在候命联系当中,各种更快捷的通讯设备令大家要更快的回复,这都是一种无形压力,只是我们都当成生活一部份,没察觉是压力。
除了工作之外,他补充,环境污染也是一个影响免疫系统的因素。
在治疗这些因职场压力而引发的胃病患者时,他首先会让病人做的是减少压力,包括改变工作方式以及生活方式,如准时用餐及以清淡食物为主。
“当病人复诊的时候,如果症状有所改善,就知道真的是工作压力所引发的胃病,而药物是最后的选择。我不会直接就开处方药给他们,都会先教他们改变生活方式,控制压力风险后,再依他们的改善情况来配药,通常经过治疗的人,情况都会获得改善。”
静态运动减压最佳管道
很多人都习惯了原有的生活模式,认为不可能改变或做不到,但其实也没有想像中的难,如每星期固定抽出时间来运动,就是减压的最佳管道,无论是静坐、瑜伽、气功等都可以,并非一定要剧烈运动,而这些静态运动可以帮助我们身体找回平衡,压力就自然卸去。
不过,他表示,当老年人出现相同征兆,在改变生活方式后,病情仍然没有获得好转的话,并且出现体重下降、没有食欲、疲累、进食一点食物就觉得饱胀,就必须马上就医或照内窥镜,因为这可能是细菌感染,也可能是胃癌征兆。
压力胃病也有逐渐年轻化的趋势。巴勒斯表示,由于压力胃病也是一种慢性病,通常都是经过一段时日后才会求医,因此以前患压力胃病的以中年或老年人为主,但现在已经年轻化至20岁以上就开始出现压力胃病征兆,学生也会因为功课压力而引发胃病。
“不过,男女处理压力的方法不一样,所以治疗效果也会不一,如女性习惯把压力压抑在心中,不会抒发出来,加上现在很多女性都是职业妇女,职场家庭两边兼顾,压力更大,所以女性的压力胃病情况会更严重。在接受治疗后,往往是女性的疗效更好,因为女性通常都会遵照医生指示,而男性则多不听从。”
忽视压力胃病或需长期吃药
或许有人认为胃病并不是什么大不了的病,也死不了,只要在发作时吃药控制就可以,但巴勒斯提醒,压力胃病如果不处理,不但会影响工作效率,最严重的可能演变成要长期吃药,出现副作用,甚至会导致胃癌。
他不讳言,压力胃病是后天所造成的胃病,但一些胃病也会遗传的,如胃食道狭窄,就是一种遗传胃病,很容易出现胃食道逆流症(GERD)。不过,大部份胃病都是生活习惯或环境所引发。
他表示,胃病属于慢性病,很多人几十年来都受胃病影响,但也不以为意,发作时就吃胃药,年复如此,很少人会认真去治疗胃病。
他认为,在他的临床经验中,大部份有胃病的人都是工作压力引起,所以我们要懂得改变工作模式,与同事和平共处,培养团队精神,因为有时工作压力并不是工作量多或辛苦,而是我们无法与共事的人好好合作,所以工作除了要有能力之外,也要培养工作智商。
生活取得平衡与妥协摆脱吃药控制
“我不是说叫病人换工,而是如何在工作与生活取得平衡与妥协。
如果是只靠吃药控制胃病,我可以说只有30%的病人会全好,但是如果能改变生活方式或工作方式,效果比吃药好太多,甚至可以痊愈,所以药物只能扮演辅助功能,最重要的还是病人本身找到纾解压力的方法。”
幽门螺旋菌是肠胃病主要病源
食管裂孔疝很常见
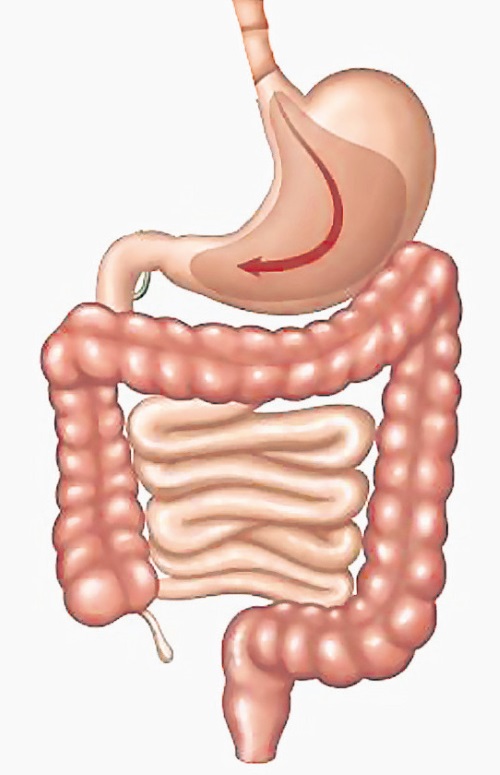
一个很常见的胃病,那就是食管裂孔疝(Hiatal Hernia),也就是指腹腔内脏器(主要是胃)通过膈食管裂孔进入胸腔所致的疾病。一般上我们吞食后,食道就会收窄,避免食物外流。但患有这病症的人,食道不会收窄,所以必须要通过手术,药物是没有帮助。
在各种肠胃病当中,幽门螺旋菌是主要的病源,大约90%慢性胃炎与为溃疡都是因为幽门螺旋菌寄生在肠胃内所导致。但它到底是怎么跑进去我们的肠胃呢?而普遍认为共用餐具或共享食物是其中一个感染管道,是否真的如此?
巴勒斯表示,共享食物是不会感染幽门螺旋菌,因为细菌是生长在胃里,不是通过唾液传染。不过,至今医学界对幽门螺旋菌的传染管道还没有一个结论。
他表示,幽门螺旋菌是一种很普遍的肠胃病,尤其是华裔社群很常见。幽门螺旋菌是一种非常顽固的细菌,不容易被清除,也不容易被发现,其症状是与普通胃病一样,通常在胃病反反复复发作后,患者认真做检查才会找出病源。
“虽然可以通过吃药抑制,但也不能完全根除,一旦停止药物后,细菌又会重生。”
认识幽门螺旋菌
幽门螺旋菌是巴里马歇尔医生与罗宾沃伦医生在1982年所发现,它是在我们胃部敌对环境中所滋生的活性菌,而这种病菌存在于全球一半人口的胃里。
国民大学曾经在2010年做过一项调查,针对各族罹患幽门螺旋菌的比率,发现印裔的比率最高,高达45%,华裔37%,而马来人则是18%,这反映各族不同社会文化对这种细菌有不同反应。
世界卫生组织已经把幽门螺旋菌鉴定为致癌的细菌,能提高六倍罹患胃癌的风险,也就是说如果当出现胃炎或胃溃疡时没有及时治理,存活在胃里的幽门螺旋菌就可能会把病情恶化为胃癌。
一般上幽门螺旋菌的感染管道是通过被污染的食物和水,甚至通过人与人接触感染。而人与人感染,最常发生在母亲身上,因为母亲是一个家庭中与所有成员有最多接触的人,长时间在同一个空间内散播这细菌。
同时,研究也显示,后天的幽门螺旋菌感染,通常是在10岁左右通过家庭成员传染,若配偶也有这问题,另一伴被传染的风险是68%。
若是个人感染,情况会更严重,若没有根除细菌,会成为终生带菌者。
感染幽门螺旋菌的人一般上没有明显征兆,只有20%的患者会出现胃炎、打嗝、胃酸、腹胀,腹部不适,甚至口臭,而个人感染的患者,症状将会更严重,会出现持续性下腹疼痛、恶心、呕吐、疲累,甚至出血。
抗生素无法完全发挥效用及抗药性强
目前,治疗幽门螺旋菌的标准疗法是服用抗生素,但也不能确保100%发挥效用。每一次的疗程失败,病人不只将会持续疼痛,细菌也会因为对抗生素免疫了而变得更强,所以每一次的失败将会让细菌更加强壮。
从1960年代开始,医学界就开始以抗生素治疗幽门螺旋菌,但遗憾的是,目前以抗生素治幽门螺旋菌的失败率是蛮高(50~75%),因为这种细菌非常善于改变与发展,尤其是多年来一直使用抗生素对抗它(细菌),已经令细菌对抗生素产生免疫功能。
一旦肚子被幽门螺旋菌感染,细菌就会引发炎症,进而损害胃壁。而抗生素没有抗炎能力,无法医治受损的胃,因此很多感染幽门螺旋菌的病人即使服用抗生素后,还是会持续出现胃痛、胃气胀的不舒服感觉。
除了抗生素外,近年来益生菌也用作建立更强免疫系统,以对抗病毒,但益生菌是间接性对肠道有帮助,对受幽门螺旋菌感染的胃没有直接帮助。
尽管医学界多年来对幽门螺旋菌的治疗法没有太大突破,但2012年在圣彼得堡所举行的“幽门螺杆菌国际研讨会”上,圣彼得堡N.N彼得罗夫研究院癌症化疗预防肿瘤主任Vladimir Bespalov教授发表了一份研究报告,从松树针叶萃取一种叫做Bioeffective的提取物,不但可以根除幽门螺旋菌,也能恢复胃的正常功能,这在治疗幽门螺旋菌的研究上是一大突破。












评论