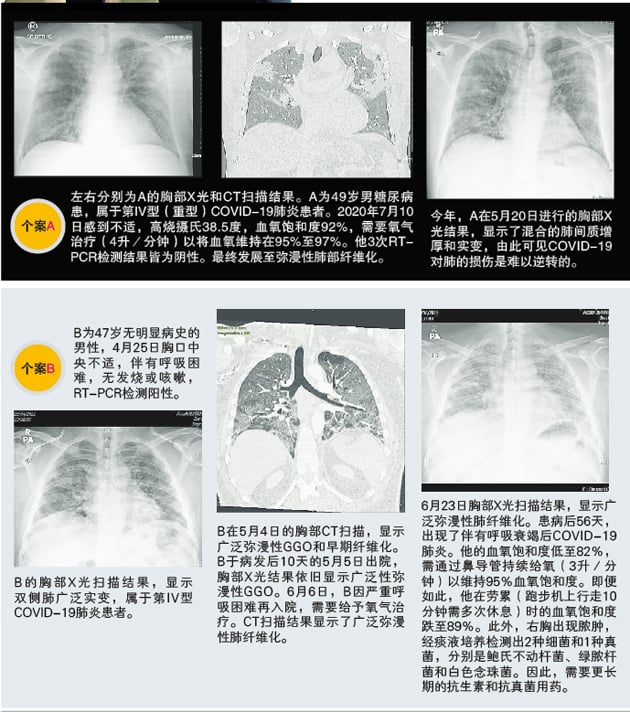
肺花? 肺有阴影? 什么情况下,COVID-19病患须照肺?
医句话:
快速的RT-PCR检测在急性临床环境中有所帮助,在病情早期的阳性率从30%至70%不等,然而它具有较高的假阴性率;胸部CT扫描的敏感度会比RT-PCR更敏感,第III型和第V型COVID-19患者中高达98%。不过CT扫描上出现的变化特征并非COVID-19专有,可能与其他疾病有重迭的特征,因此必须结合适当的临床诊断。
“影像医学在中度和重度的COVID-19肺炎的检测、诊断和临床管理中发挥着重要作用。造影工具的敏感度、准确度、成本、便携性和易取得性是决定其选择和使用的关键考虑因素。
胸部X光(Chest X-Ray,CXR)检查或称胸部X光摄影(chest radiography)是检查、分诊和随访评估中最为常见的造影方式。低成本、便携和易取得的胸部X光仍是检测、评估和监测临床进展的主要造影工具,特别对于疑似COVID-19肺炎的前线管理中。
胸部X光具有高度可移动性和床侧可操作性,在日常的临床工作中具有很大的优势。我们无需将患者从加护病房(ICU)或普通病房中移出即可完成,得以减少传染风险和维持病情的监测护理。除了日常临床护理,胸部X光在检测继发性并发症方面也提供了良好的诊断价值。
电脑断层扫描(CT scan)提供横切面图像,可观察肺部和其他器官变化的细节。放射科医生和内科医生可通过CT扫描观察皮下的状况,从而评估深层器官的详细变化,譬如肺部、血管、肋骨和肝脏等。
揪并发症 CT优于X光
在肺部的早期变化检测、疾病或病理特征辨别、严重程度分期、治疗变化监测和并发症检测(如肺栓塞)方面,CT扫描远优于胸部X光。 CT扫描在评估急性COVID-19肺炎的肺实质(lung parenchyma,肺组织的气体交换部分)和晚期并发症如肺纤维化中提供了出色的成像品质和细节。评估有着进展性病程、血氧饱和度持续恶化和疑似肺栓塞的COVID-19患者须使用CT扫描。同样的,在疑似中风或脑静脉血栓形成的病例中,也需要通过CT扫描以获得确切结果。
然而,欲进行CT扫描需要将患者转移到影像医学科,因此面临重大的后勤挑战。鉴于COVID-19的传染风险而需使用的昂贵隔离转移仓(isolation transfer pods )、医护人员曝露风险,以及病情不稳定的危重患者生命体征损害风险,是主要的临床挑战。转移患者需要在非高峰期完成,最后也须将CT扫描室、电梯和转移仓消毒干净。
超声波提供快速床侧评估
至于肺部的超声波可提供快速床侧评估,针对COVID-19肺炎进行受调查者(Person Under Investigation,PUI)分诊。若肺周边呈楔形实变,急诊医护人员可将患者划分为感染COVID-19的高风险类别,从而立即隔离、穿上个人防护服(PPE)和实施标准作业程序(SOP)。
另外,超声波也经常用于COVID-19患者其他器官系统的常规评估,譬如肋膜积液(pleural fluid)、腹部器官、床侧的肋膜引流管插入、经周边静脉置入中心静脉导管(PICC)和深部静脉血栓塞的检测等。
至于其他常见的造影工具,譬如磁力共振造影(MRI)可用于疑似中风或有脑静脉栓塞的病例;正子电脑断层扫描(PET/CT)对于评估活跃的COVID-19感染价值有限。

血管与介入放射专科顾问
COVID-19影像诊断4问:无症状或轻微患者 不建议照肺
问1:在什么情况下,确诊病患须做胸部造影检查?
答:根据美国放射科学院(American College of Radiology,ACR)和国际多学科胸部放射学医学会Fleischner Society,并不建议对实时聚合酶链反应(RT-PCR)结果呈阳性,但是无症状或症状轻微的COVID-19患者进行胸部X光检查;而CT扫描应保留给有进展性病程的患者。
需进行胸部造影检查的情况包括有中度至重度呼吸道症状,如出现严重肺功能障碍或损伤、低血氧饱和度(SpO2)或呼吸急促;RT-PCR检测呈阴性,却有感染COVID-19的验前几率(pretest probability);以及没有或不易获得RT-PCR检测的患者。
胸部X光在初步诊断COVID-19的价值的敏感度(69%)有限,对于出现早期肺炎的变化也不敏感,特别是在无症状病例(第I型)或有症状但无肺炎(第II型)患者发病的首4日。因此,不建议将胸部X光作为COVID-19的筛查工具。
CT扫描的敏感度也不足以作为COVID-19第I型和第II型患者主诉症状后的前4天的初始检测,因为有50%的患者可能有正常的CT扫描结果。CT扫描适用于重型或有进展性症状的患者,或是用来揪出并发症,譬如继发性的细菌性或真菌性肺炎、肺栓塞、脓肿形成、漏气或纤维化。
当一个准确诊断存疑时,CT扫描有助于临床医生回答疑虑。得到重型COVID-19或预后不良风险因素,往往是高龄、男性,以及许多共病如心血管疾病、高血压、糖尿病、癌症、免疫抑制和慢性呼吸衰竭。
问2:COVID-19肺炎在胸部X光和CT扫描下,会呈现怎样的典型模式?
答:COVID-19肺炎自出现症状起在胸部X光和CT扫描上的表现可分为4个变化阶段:
早期(0至4天):毛玻璃样阴影(Ground-Glass Opacities,GGOs)
进展期(5至8天):‘碎石路’特征(crazy-paving pattern)和实变(consolidation)
高峰期(9至13天):融合实变(coalescing consolidation)
吸收期(14天以后):逐渐缓解留下广泛的GGO和胸膜下实质带(parenchymal bands)
大多数感染COVID-19患者病情轻微,并没有发展肺炎。胸部X光和CT扫描会随着时间有所变化,在症状出现的第5至第10天达到高峰。胸部X光中最常见的发现是影响下肺叶周边GGO。它可能是楔形的,严重程度不一。
从GGO转变为局部的实变,再转变为结节实变,以及‘碎石路’特征在第9至13天达到高峰。在疾病后期阶段(11至18天),实变会退化成GGO和胸膜下纤维化带。
继发性并发症如气胸、肺脓肿或真菌感染可能发生,特别是在第IV型(重型)和第V型(危重型)病例中。在细胞因子风暴的情况下,可能会出现快速进展的肺实变。
问3:轻型患者肺部就无大碍?
答:虽然大部分COVID-19患者为轻型,但是约15%会得到严重的肺炎,还有5%会发展成急性呼吸窘迫症候群(ARDS)。
尽管许多ARDS患者能够从急性期中存活下来,但有相当一部分的人死于进展性肺纤维化。重要的是,一项对159名ARDS病例进行尸检的研究发现89%出现肺纤维化:
‧82名病程少于1周的患者中有3人(4%)
‧54名病程介于1至3周的患者中有13人(24%)
‧23名病程超过3周的患者中有14人(61%)
此外,超过三分之一的康复者在影像检查中发现纤维化异常。不仅如此,47%患者的一氧化碳弥漫量(DLCO)异常,以及25%的人肺总量(TLC,深吸气后肺内所含的气量)下降。这种现象在重型患者中似乎更糟。
有相当大比例发展至ARDS患者会经历长期残留的肺功能损伤,以及高达85%的幸存者中的CT扫描证据显示肺纤维化,伴有前网状结构显性异常。
问4:若没有经过RT-PCR检测,胸部造影(如X光或CT扫描)是否能用于确诊COVID-19?
答:从鼻拭子与咽拭子取样进行RT-PCR确定COVID-19感染是有必要的。病情早期阶段的阳性率从30%至70%不等。快速的RT-PCR检测在急性临床环境中有所帮助,不过它具有较高的假阴性率,因此仅用于危重状况,譬如需要紧急手术、干预或辅助呼吸时。
胸部CT扫描在检测COVID-19的诊断方面(detecting the diagnosis)比RT-PCR更敏感,在第III型(普通型,有症状和肺炎)至第V型(危重型)的患者中的敏感度高达98%。
不过,CT扫描上出现的变化特征并非COVID-19专有,必须与适当的临床诊断一起考虑。与许多其他疾病重迭的影像特征是存在的,包括其他病毒性肺炎、原因不明的机化性肺炎(organizing pneumonia)或ARDS。
一个阳性的CT扫描变化可以帮助分诊,像是直到COVID-19的阴性RT-PCR结果出现之前,将对方划分为PUI。同样的,一个阳性胸部X光也可提高警报级别,将之划分为PUI直到证据显示并非如此。
一个胸部CT扫描结果阴性也当然不能排除COVID-19。其假阳性比例很高。因此,将胸部CT扫描的发现与流行病史、临床表现和RT-PCR检测结果联合起来是至关重要的。
**温馨提醒:文章与广告内提及产品、服务及个案仅供参考,不能作为看诊依据,须以医生的意见为主。






评论