饮食西化 滥用抗生素 塑胶污染 或干扰免疫 诱发炎症性肠病
医句话:
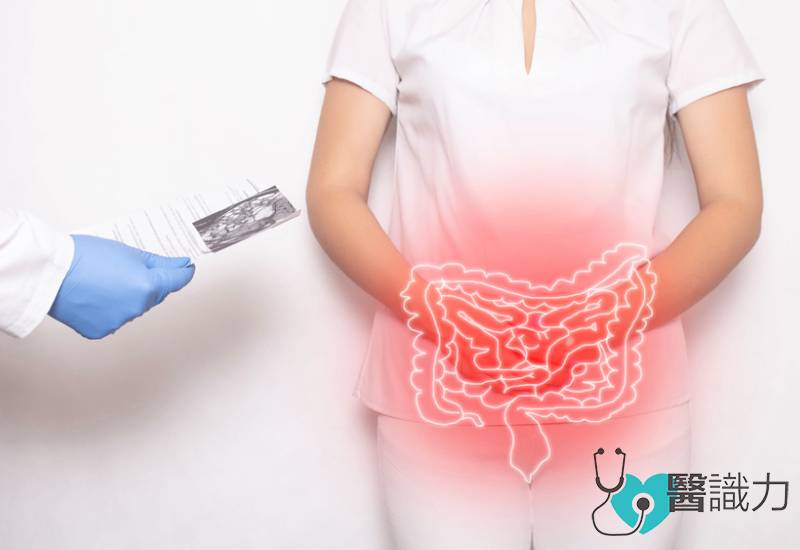
IBD的发病率与经济发展密切相关。近年来,亚洲引入大量加工食品和高脂肪西式饮食,加上长期使用抗生素和塑料污染,对肠道健康造成负面影响,导致IBD病例显著增加。
“当提起炎症性肠病(IBD)时,人们普遍会问:IBD与一般肠胃痛有哪些区别呢?其实每一种肠胃病都有发炎的情况,大多数的肠胃炎都是属于急性,而IBD则属于慢性发炎。
急性肠道炎通常都是因为细菌感染导致,而IBD是自身免疫系统失调而导致的。
人体的免疫系统像一支‘军队’,负责保护身体免受外来元素(如细菌和病毒)的侵害。然而,当免疫系统出现问题时(犹如‘叛变’),免疫细胞会错误地攻击自身组织,这就是自身免疫系统失调。
在IBD中,免疫系统错误地攻击肠道组织,继而导致持续的炎症反应。
无法根治 惟可用药控制
虽然IBD无法根治,但可以通过药物控制症状,病患需谨记,IBD并不是绝症,只不过患者需要长期管理以减少发作频率和严重程度。
IBD有2大类型分别是克隆氏症(Crohn's disease)及溃疡性结肠炎(ulcerative colitis),这两者之间的的区别主要体现在发病区域和肠道组织细胞的渗透性。
溃疡性结肠炎仅影响大肠的内部表层,发炎从直肠和乙状结肠开始,并向上扩展至整个结肠,主要在大肠内部发生溃疡。
克隆氏症则影响整个消化系统,从口腔到肛门都有可能出现病变。它的病变通常是跳跃性的,即在消化道的不同部位出现间歇性炎症。最常见的发病区域是回肠末端,炎症可穿透肠壁,从内层到外层皆有可能受到影响。
克隆氏症患者可能嘴巴出现溃疡,食道、胃部、十二指肠和小肠也可能受到影响。这种深层次的炎症使得克隆氏症的治疗更复杂,因为它可能导致肠道穿孔、狭窄和瘘管等严重并发症。
在诊断IBD时,区分克隆氏症和溃疡性结肠炎至关重要。
肠结核误为IBD 用错药可致命
在欧美国家,医生在看到肠道炎症时通常会优先考虑IBD,但在亚太地区,情况更加复杂,因为结核病在这些地区仍然很常见,因此医生必须先排除肠结核的可能性。
一旦误将肠结核诊断为IBD,使用免疫抑制药物治疗,会严重削弱患者的免疫系统,导致结核病加重,甚至危及生命。
为了正确诊断,医生需要进行细胞筛检,以排除肠结核的风险,只有在确定没有结核后,才会诊断为IBD,并进一步区分是克隆氏症还是溃疡性结肠炎。
(Alex Leow Hwong Ruey)
肝肠胃内科高级顾问
与经济发展关系密切
自1950年代发现以来,IBD的发病原因一直是医学研究的热点,但迄今为止仍未有确切的答案。20年前,IBD主要集中在欧洲群体,亚洲地区病例极少。
然而,现今此观点已被推翻,IBD已成为全球性疾病,尤其是在经济发展较快的亚洲国家如日本、韩国和中国的大城市,其病发率与欧洲国家相当。
在东南亚地区,新加坡、泰国和马来西亚的IBD病例也显著增加。这一趋势表明,IBD的病发率与一个国家的经济发展密切相关。
相比之下,在经济发展较慢的国家如缅甸和寮国,IBD的病发率则相对较低。
以马来西亚为例,每10万人中有9人患IBD,而根据英国2000年至2018年的数据,每10万人中有397人患IBD。
马大设立IBD专属诊所
随着时间的推移,IBD的病发率在全球范围内持续上升。在马来西亚,马来亚大学专门设立的IBD诊所,7年前每天接待约5名病人,现今这一数字已增至25名,而专门治疗IBD的医生人数也从2人增至4人。
20世纪6至70年代,随着经济发展,欧洲国家的IBD病例显著增加。而当时亚洲国家尚未经历大规模的经济发展,因此病例相对较低。
如今亚洲国家经济迅速崛起,IBD的病例数量也随之上升,这一情况类似于20年前欧洲国家的发展经历。病理学研究表明,IBD的病发率与经济体系的发展存在很大的关联。
经济发展往往伴随着饮食习惯的改变。西方化的生活方式引入了大量的加工食品和高脂肪饮食,这些因素可能对肠道健康产生负面影响。
高油脂、煎炸食品等不健康的饮食习惯被认为是IBD病发率上升的一个重要原因。
另一个重要的理论是抗生素的广泛使用对IBD的影响。临床实验显示,患有IBD的病人在成长过程中往往长期使用抗生素,这会导致体内微生物群的失衡,进而影响免疫系统的正常功能。这种长期、大量使用抗生素的行为被认为是导致IBD发病的潜在因素之一。
患者体内有大量微塑料
近年来,塑料污染成为一个新的研究热点,研究发现,IBD患者的体内存在大量的微塑料。
这些微小的塑料颗粒可能来自于日常生活中的塑料包装,难以完全清除,这些微塑料可能对人体健康产生潜在危害,是IBD发病的一个新兴理论。

早期症状不明显 一般需半年确诊
IBD在早期常常难以诊断,这是因为症状不够明显,许多患者需要长达6个月的时间才能被正确诊断,这意味着他们可能在这期间反复就诊、经历多次检查和误诊,才最终确定为IBD。
IBD的症状主要分为肠道症状、全身症状和肠外表现症状3类。
- 肠道症状
肠道症状是IBD的主要表现,包括腹泻、腹痛和血便,然而这些症状与肠躁症(IBS)相似,唯后者主要是肠道敏感性增加,不会有危险性,但会导致腹痛和腹泻。
IBS和IBD的发病年龄相近,通常出现在11岁到中年之间。然而,IBS患者通常因精神压力大而出现腹痛腹泻,但不会有血便,而血便则是IBD的重要特征。
此外,腹痛、腹泻和血便也可能提示大肠癌,但大肠癌通常发生在50岁以上人群中,而IBD则多见于年轻人。
因此,年轻患者出现腹痛、腹泻和血便时,首先考虑慢性肠道炎症,如IBD。
有时,年轻患者的血便可能来自痔疮,尤其是伴有便秘时,痔疮的可能性较高。但IBD引起的便血通常伴有腹泻,这是与痔疮的主要区别。
- 全身症状
IBD患者经常感不舒服和疲惫,在15岁以下的孩童中,可能会长期发烧。其他全身症状还包括食欲减退、体重下降和严重贫血,这些都是肠道以外的表现。
- 肠外表现的症状
由于IBD是一种自身免疫失调的疾病,它也会影响其他身体部位,导致一系列肠外表现的症状。例如关节痛,尤其是强直性脊柱炎,这种病会导致脊椎和髋关节的发炎,进而影响行动。
其他常见的肠外表现症状包括骶髂关节炎、皮肤病(如坏疽性脓皮病、结节性红斑)、眼部炎症(如巩膜外层炎、巩膜炎、葡萄膜炎)和肝胆系统疾病(如黄疸病、原发性硬化性胆管炎)。
增大肠癌风险
肠外表现的症状在IBD患者中约有10%至20%的发生率,而且这些症状不一定在IBD诊断后才出现。部分患者可能在IBD症状出现前就有关节炎或其他肠外表现症状。特别是原发性硬化性胆管炎与溃疡性结肠炎同时存在时,会显著增加大肠癌的风险。
IBD的症状多种多样且常与其他疾病重叠,导致诊断困难。了解IBD的主要症状分类对于早期诊断和治疗至关重要,因及早识别这些症状有助于提高诊断的准确性,从而更好地管理和控制病情,改善患者的生活质量。
一级亲属风险增4至20倍
炎症性肠病(IBD)的高风险群体包括具有家族病史、免疫系统攻击自身细胞、生活在城市区域、压力大及使用非类固醇抗炎药的群体。
IBD的一级亲属(如父母、兄弟姐妹)发病风险增加4至20倍。
尽管家族史是高风险因素之一,但IBD作为新兴疾病,与社会发展和饮食生活习惯密切相关,特别是在城市中病发率更高。
然而,此趋势正在变化,各城市的IBD病例也在增加中。”
温馨提醒:文章与广告内提及产品、服务及个案仅供参考,不能作为看诊依据,须以医生的意见为主。











评论