改良胰十二指肠切除术 攻克胰腺癌 保留幽门减倾食症
医句话:
胰十二指肠切除术(Whipple procedure,又称pancreaticoduodenectomy)是目前根治胰腺癌、十二指肠癌、胆管癌或壶腹癌的最佳方法。手术方式涉及将胰头、十二指肠、胆囊、胆总管、部分胃及小肠切除,再把器官重新接驳,难度及挑战性极高。手术也有较高的风险,有机会诱发多种并发症,严重者可并发败血症,甚至死亡。术前慎密的风险评估以及精准的外科手术技术能有效提升预后;术后对并发症采取妥善的应对措施也有利于进一步提升手术效果,和改善患者日后的生活品质。
“胰十二指肠切除术(Whipple procedure,又称pancreaticoduodenectomy)是一项将胰头、十二指肠、胆囊、胆总管、部分胃及小肠切除,再把各个器官重新接驳的手术。这项手术自20世纪初应用至今,存在已久。时至今日,仍称得上是最复杂和最具挑战性的手术之一。
腺癌Vs神经内分泌肿瘤
此手术适用于治疗恶性和良性的疾病,主要适应症为治疗生长于胰头、十二指肠、胆管下端或壶腹(即胰管和胆管交会处)的肿瘤。恶性胰脏癌当中最常见的要数腺癌(adenocarcinoma)以及神经内分泌肿瘤(neuroendocrine tumour)。
胰脏同时具有负责分泌酵素的外分泌腺细胞,以及负责分泌荷尔蒙如胰岛素的内分泌腺细胞。外分泌腺细胞产生癌变称为腺癌;内分泌腺细胞产生癌变则称为神经内分泌瘤。至于良性疾病方面,手术可用于切除良性或癌前病变的胰脏肿瘤,或治疗棘手的慢性胰腺炎。
主攻胰头癌 胰尾癌不适用
胰头被胆管和十二指肠紧密环绕,一旦肿瘤在这几个部位生长,往往牵涉和压迫多处,因此胰十二指肠切除术的切除范围相对广泛。胰尾癌比胰头癌少见。若肿瘤生长在胰身或胰尾,则不会采用胰十二指肠切除术,而是采用胰尾切除手术(distal pancreatectomy)。
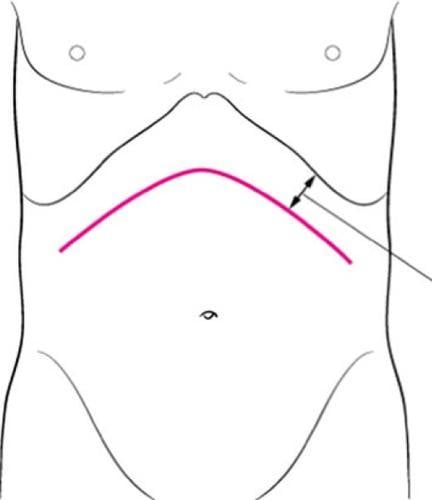
手术方式是先让患者全身麻醉,继而进行剖腹。我一般在双侧肋下(bilateral subcostal)做切口(图1),有些医生则惯于在腹部中线(midline)并向侧延伸做切口。
事实上,胰十二指肠切除术也可透过腹腔镜微创和机器人手术进行。在21世纪初,马来西亚已有采用腹腔镜微创进行胰十二指肠切除术的个案,但迄今仍十分少数,而机器人手术就更加新颖。在大马大多的医院,传统的剖腹手术仍然是目前最常应用于胰十二指肠切除术的手术途径。
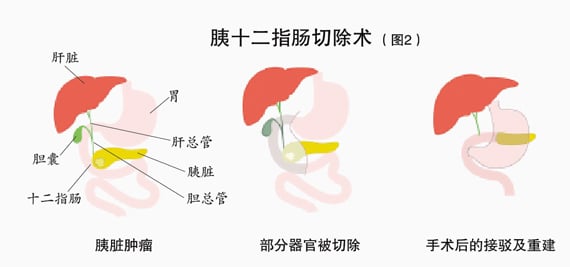
剖腹后,依序切除胆囊、胆管、十二指肠(有可能延伸到空肠),最后切除胰头。如此作切割,肿瘤也会随之被移除。切割完成之后将留下4个开口处,即胰脏、胃、剩余的胆管,当然还有小肠。
留40公分距离 防接口感染
这些剩余的器官须再作重建,即先把小肠拉上去与胰脏接合,在不远处的位置与胆管连接,最后与胃连接(图2),这样便能使胰汁、胆汁和胃里的食物得以流入小肠。接驳与重建完成,最后进行腹部缝合。
这样的接驳方式能在胰肠接口处至胃肠接口处之间留下约40公分长的距离,原因是为了防止经胃处理食物流到胰肠和胆管与肠的接口处,引发感染。
改良保留幽门 免食物直掉小肠
近年胰十二指肠切除术得到调整,改良成保留幽门胰十二指肠切除术(Pylorus Preserving Pancreaticoduodenectomy,PPPD)。传统的胰十二指肠切除术须把幽门(pylorus)切除,而在PPPD中,幽门得以保留。
幽门位于胃和十二指肠的交接处,其功能是让胃中的食物能有效及全面地被消化,以及阻止十二指肠的食物回流到胃部。
人体的胃犹如一个可以容纳大量食物的大袋子,胃里也有消化酵素及胃酸以分解食物,试想像如果胃的开口处很大,也没有瓣膜(valve)把守,胃里的食物将会在未被完全消化情况下便直接掉落到小肠。而幽门便是扮演这个把关的角色。当食物进入胃,幽门会暂时关闭,让胃有充分的时间消化食物。
腹部不适 呕吐腹泻
过去的传统手术必须把后半部的胃,包括幽门一并切除。手术后,当患者进食,胃中的食物未被完全消化就进到小肠,容易引发一种称为‘倾食症候群’(dumping syndrome)的问题,症状包括腹部不适、呕吐、腹泻、复发性低血糖症(hypoglycemia)等。
现今的PPPD切除范围只到十二指肠,保留幽门完整无缺,等同保存了胃的正常消化功能,大幅降低并发倾食症候群的风险。
血管受压须术前化疗
血管有否受到压迫界定了胰十二指肠切除术的可行性。胰颈后有2条主要的大血管,即上肠系膜动脉(Superior Mesenteric Artery,SMA)和门静脉(portal vein)。SMA负责供应血液到所有小肠及部分大肠,并将肠道的血液回流至肝脏。
初期的肿瘤不会压迫到血管,但当肿瘤渐大,便有可能压迫到这些血管。若血管受到压迫,胰脏的切除手术或不适宜进行。
术前的风险评估至关重要。我们会透过电脑断层扫描(CT scan)以评估血管受压的程度并判断手术的适用性和可行性。
如扫描显示血管严重受到肿瘤压迫,患者可能需要先接受术前的辅助性化学治疗(neoadjuvant chemotherapy),尝试透过化疗将肿瘤体积缩小,在疗程的4至6个周期后再进行CT扫描,如显示血管不再受到挤压,才进行手术。
手术若顺利 4小时可完成
在某些情况下,术前的CT扫描没有透露血管受到压迫,而在手术过程中才发现。如果涉及的是门静脉,应对方法是将其受压部位切割,再把血管重新接合;但如果涉及的是SMA,则不宜作切割,因为比起重建静脉血管,重建动脉血管会使手术预后差得多。
胰十二指肠切除术牵涉多个器官的切除,因此手术时间长,一般需耗时4至8小时。如手术顺利无阻碍,约4小时可完成;棘手的个案,如须重建门静脉血管,可长达8小时。
并发胰液渗漏可致命
胰十二指肠切除术是一项高风险手术。除了一般的手术出血和伤口感染,也有机会衍生多种并发症,严重者可致命。
手术伤口感染率约10%至15%,但较为棘手的问题是并发胰液渗漏(pancreatic leak)。胰漏发生在胰脏与小肠的接口处,全球发病率为10%至30%。其它接口处,如胆管与小肠以及胃与小肠的接口处也有可能发生渗漏,但并不常见,几率相对低。
胰液渗漏的几率与胰脏的质地有着密切的关系。胰脏酷似一团脂肪,连接胰脏与小肠基本上犹如把一团脂肪缝在小肠上,但是脂肪无法抓牢,容易分解。质地较软的胰脏,更易于分解,因此比起质地较硬的胰脏,有更大的胰漏风险。
胰脏较软 胰漏风险更高
若患者的肿瘤位于胰头或壶腹,当肿瘤渐大会造成胰腺和胆管阻塞,长期下来,胰脏自身会经历萎缩(atrophy),而导致质地变硬。因此胰头癌和壶腹癌的患者,术后发生胰漏的风险较低。
相反地,若患者罹患的是胆管癌,肿瘤一般不会生长到胰头,因此只有胆管被阻塞,而胰腺不会阻塞,造成胰脏萎缩。胰脏的质地较软,故而胰漏的风险更高。
胰脏的质地或粘稠度受到癌症种类的影响,因此胰漏的风险因人而异。这是导致全球胰漏发病几率存在10%至30%差异的原因。

普通外科及肝胆外科顾问
C级胰漏或须胰脏全切
胰漏可引发不少严重的后遗症,败血症(sepsis)是其一。手术后会放置引流管把胰液引流到体外,并观察其引流量。胰漏可能意味着胰脏与小肠的接口处未能愈合,这种情况称之为术后胰脏廔管(pancreatic fistula)。
医学上把术后胰脏廔管分为A、B及C 3种等级,以评估胰漏的严重程度,以便选择相应的治疗方案。A等级是指生化漏(biochemical leak),即胰漏只属少量,不会对患者造成任何问题。B等级是指胰漏较多,需采取治疗措施干预,比如置入更多的引流管,以去除多余的渗液。
C等级是指出现败血症或死亡的危机,需要进行二次手术,可能需采取全胰脏切除术(total pancreatectomy),把整个胰脏切除。这是不太乐观的情况,如患者进行全胰脏切除术后能够存活,也须终身仰赖胰脏酵素辅助品和胰岛素。
引发假性动脉瘤 恐破裂出血
胰漏也有可能促使胃十二指肠假性动脉瘤(GDA-pseudoaneurysm)的形成。十二指肠后面有一条动脉血管,称为胃十二指肠动脉(Gastroduodenum Artery,GDA)。外泄的胰液会使动脉血管异常扩张,令血管壁变得薄弱,形成假性动脉瘤。若假性动脉瘤变大最终会破裂和出血。
假性动脉瘤出血的发生率不高,少于1%,其临床表现通常为贫血、昏倒、休克等。若这种情况发生,应对方案是栓塞假性动脉瘤。
胰脏酵素减少致消化不良
另一种可能在手术后立刻发生的并发症,是一种称为胰线外分泌功能不全(Pancreatic Exocrine Insufficiency,PEI)的情况,这颇为常见。
PEI即是胰脏的消化功能发生急剧的下降,胰脏酵素如脂肪酶(lipase)和淀粉酶(amylase)分泌不足,引起消化不良的问题。但是PEI的情况一般在数月后会自我修复,或患者可以透过服用胰脏酵素辅助品得到缓解,严重性相对低。
切胰头非胰尾 术后糖尿病几率低
除此以外,术后亦有机会引发糖尿病,但并不太常见,几率介于10%至15%。原因是大多负责分泌胰岛素和控制糖尿病的细胞位于胰尾,而不是胰头。胰尾并不会在胰十二指肠切除术中被移除,因而胰脏平衡糖分的功能不一定会受到影响。
但如前面提及,长在胰头附近的肿瘤有机会长期阻塞胰腺,导致胰脏萎缩,令整个胰脏都受到影响,因此即使胰尾没有被切除,疾病本身也有可能让患者罹患糖尿病,或须依赖胰岛素。
剧痛无法深呼吸诱发肺炎
胰脏手术最关键的问题在于肺部相关的并发症,这可说是最常见的问题,即使年轻患者也难以幸免。基于手术伤口的位置在腹部,患者在手术后会因为疼痛而无法正常呼吸,给肺部带来严重的影响。
手术引致的无比剧痛,即使采用硬嵴膜外麻醉(epidural anesthesia)作镇痛也起不了太大的帮助。患者因剧痛而无法作出深呼吸的动作,导致吸进的氧气不足。肺部不能如常扩张,会使到液体及微生物在内积聚,引发肺部感染如肺炎(pneumonia)。
手术功亏一篑
肺部感染一般在手术数日后发生。有者甚至面临严重的呼吸困难,需要回到加护病房使用呼吸器。更大的挑战是,肺部的并发症可让本来成功的手术功亏一篑。
即使胰十二指肠切除术十分顺利,所有器官都能完美接驳和重建,但是若发生肺部感染,或因肺部感染而引发的败血症,可以使到所做的一切接驳手术出现问题。
住院7至14天
除了前述的并发症,患者有可能呈现的临床表现包括腹部疼痛、膨胀、腹泻、发烧等。这些并发症颇为普遍,大多只需给予对症治疗便可得到改善。
并发症一般在手术后马上发生,我们会确保患者没有发生并发症,或并发症已得到妥善治疗并痊愈,才准予患者出院。一般患者住院时间为7至14日。
胰十二指肠切除术可带来正面的长期效果,但患者的存活率绝大部分取决于疾病是良性抑或恶性。对于非癌症患者,若手术成功,术后也没有发生并发症,患者将能过上正常的生活,有者或须终身仰赖胰脏酵素辅助品或胰岛素以治疗糖尿病,但存活率将恢复到与常人无异。
1年内存活率20%
相对地,对于癌症患者,即使手术成功,但基于疾病本身,患者的存活率并不高。研究显示,胰脏癌和胆管癌,1年内存活率约20%,而5年内存活率仅有5%。若癌症复发,则需要提供相应的治疗和管理。事实上,在胰脏癌当中,接近70%的患者在手术后仍需要接受化学治疗。
虽然医学的昌明并不能抵抗人类生老病死的自然法则,但胰十二指肠切除术可减轻癌症患者的痛苦,使到他们的生活品质得到提升。这项复杂的手术,仍是目前治疗有关癌症的标准方法。”
**温馨提醒:文章与广告内提及产品、服务及个案仅供参考,不能作为看诊依据,须以医生的意见为主。









评论